幽门螺杆菌,到底要不要杀死你?
时间: 2021-12-04 08:31:31 | 作者:魏玮 | 来源: 喜蛋文章网 | 编辑: admin | 阅读: 93次
- 2023-11-19 09:00:09【眼健康科普课堂】眼睛痒,揉一揉就可以了吗
- 2023-11-18 17:01:05针对高压电缆护层接地环流在线监测,有什么科普的吗
- 2023-11-17 10:01:13【科普小知识】阴生植物为什么不怕照不到阳光
- 2023-11-16 12:00:38求科普,王自如是谁,是干啥的
- 2023-11-15 01:01:52在科研圈“立山头”的现象为啥感觉渐渐要进入“科普圈”
- 2023-11-08 11:00:16科普教育: 结核防治的方法是什么
- 2023-11-04 11:00:34在知乎上看紫微斗数算科普嘛
- 2023-11-03 08:00:27硬核科普 | 按钮开关的那些冷知识,你都知道吗
- 2023-11-02 14:00:24常规脑电图在医学中有哪些应用
- 2023-10-30 08:00:43你见过最好的科普案例是什么

大家知道我是个消化内科医生,也写过关于幽门螺杆菌的科普文章。经常会被问到一个简单的问题:「我应该去检查治疗幽门螺杆菌吗?」
简单的问题不一定有简单的答案。如果你只想得到一个确切答案,应该或者不应该。那么本篇文章可能帮不到你。接下来 8 分钟的阅读,只是提供一个衡量的「天平」,最终答案还得自己去判断。
当我们拿到体检报告的「幽门螺杆菌阳性」结果时,经常会困惑,因为可能医生们的说法就不一样。有的会说这是个导致胃癌的细菌,还可以传染家人,所以需要尽快治疗。有的会说存在就有道理,几万年来它们一直跟人类共存,杀灭了还有其他问题出来,倒不如静观其变。
所以要解决是不是需要检查治疗幽门螺杆菌的终极问题,就要先解决这 4 个疑问:
感染幽门螺杆菌一定会得胃癌吗?
根除幽门螺杆菌会降低胃癌风险吗?
感染了幽门螺杆菌就不能跟亲朋一起吃饭了?
根除幽门螺杆菌会带来什么新的危险吗?


感染幽门螺杆菌一定会得胃癌吗?
概率不高
幽门螺杆菌感染的确是胃癌重要的危险因素,早在 1994 年就被国际癌症研究机构(IARC)纳入到了 Ⅰ 类人类致癌物,致癌风险确认无误。数据表明,幽门螺杆菌感染者比非感染者终生患胃癌的几率高 1~5 倍。
当然,胃癌真正出现,不止需要幽门螺杆菌感染作为启动因素,还需要其他基因、环境等因素共同影响。据 IARC 估计,发达国家和发展中国家的所有胃癌患者中,分别有 36% 和 47% 的病例是仅由幽门螺杆菌感染导致,剩下的大多幽门螺杆菌只是参与其中。
胃癌几乎跟幽门螺杆菌有关系,也就是幽门螺杆菌感染就等于胃癌了?
不是的,有胃癌风险不等于一定会有胃癌结局。
胃癌既有远端胃癌(胃体胃窦)、近端胃癌、胃食管连接处胃癌的位置之分,也有肠型胃癌、弥漫型胃癌的形态学差异。它们跟幽门螺杆菌感染的相关性各有不同。幽门螺杆菌菌株的差异也可能导致不同结果。
另外重要的是,幽门螺杆菌引起的胃癌通常有漫长的层层递进变化过程。就算走出了前几步,在人类的有生之年,很可能还来不及完成这种漫长的变化。
最终的结果就是幽门螺杆菌感染者只有很少一部分最终会成为胃癌。2021 年国内因胃癌死亡的人虽然多达 50 万,但也只占到总死亡人数的 5%,离幽门螺杆菌的感染率还差得远。也就是说,绝大多数幽门螺杆菌感染者不是因胃癌而死。在中国,幽门螺杆菌感染者终生患胃癌几率预估约为 1.8%,绝大多数人还是安全的。
根除幽门螺杆菌会降低胃癌风险吗?
确实如此
也许有人会想当然地认为,对致癌原因的治疗,一定可以降低癌症发生。但并不是如此,有些危险因素一旦出现,并不会因为再去除掉而降低危险。
在得出第一个问题的答案之后,医学界一直在等待这第二个问题的结论,直到近期,随着纳入多项相关研究的 Meta 分析发表,才有了治疗幽门螺杆菌降低胃癌风险的真凭实据。
数据显示,不管是高胃癌风险还是低胃癌风险,无症状感染者还是诊断早癌做完内镜手术的患者,根除幽门螺杆菌都会让后续胃癌发病率下降。这个下降的比例总体上大约是 34%。
感染了幽门螺杆菌就不能跟亲朋一起吃饭了?
放心吃
在很多人眼中,中国人幽门螺杆菌感染高发的原因就是「共餐」。一起吃饭,唾液横飞互相传染。


中国的幽门螺杆菌感染率是不是真得很高呢?其实我们缺乏大规模的流行病学调查数据。全世界的感染人群预计有 50% 左右。国内一项比较新的 Meta 分析获得的结论是农村地区感染率 66%,城市地区 47%。总体而言,中国并不比世界平均水平高出多少。侧面说明共餐或者分餐对幽门螺杆菌影响不大。
在多个发达国家和发展中国家的调查中都发现,大多数幽门螺杆菌感染发生于 5 岁前,5 岁之后感染发生率骤然下降。根除幽门螺杆菌后很少发生重复感染,也是因为已经过了易感染的时期。
同时,存在于牙菌斑和唾液中的幽门螺杆菌数量少且不活跃,较难具有传染能力。这一点也可以从口腔科医护的幽门螺杆菌感染率上间接体现。他们接触口腔分泌物的机会非常多,但幽门螺杆菌感染率并不高于同行。
因此,目前认为幽门螺杆菌感染的最主要原因,还是幼年时通过粪口途径(感染者粪便污染水源),接触到了被幽门螺杆菌污染的饮水或者食物。各国感染率基本是与各自的经济水平负相关的。经济发达,有干净的水源和好的卫生习惯,就会让幽门螺杆菌感染率下降。
不管是少量唾液交换的共餐也好,更多唾液交换的接吻也好,成年人就不太用担心把自己的感染传染给其他成年人了。这些传染方式都没有实据。从不太严谨的角度看,如果共餐、接吻就可以传播,几乎所有成年人都难以幸免了。
当感染者面对容易感染幽门螺杆菌的幼儿时,还是要有基本的安全要求。绝对避免有很多唾液交换的口对口嚼喂、尽量避免亲吻嘴唇、最好也能分餐。
根除幽门螺杆菌会带来什么新的危险吗?
尚不明确
尽管我们确实有发现幽门螺杆菌感染跟某些疾病的发生有负相关,就是说,幽门螺杆菌感染者会比较少的出现这些疾病,比如肥胖、炎症性肠病、胃食管反流病、食管腺癌。但是这些负相关都比较微弱,远远不及幽门螺杆菌增加胃癌的影响那么明显。
更关键的是,截至目前为止,还没有发现根除幽门螺杆菌之后,会增加上述疾病的出现。所以似乎是不太用考虑根除幽门螺杆菌治疗的长期危险性。
不过,根除幽门螺杆菌治疗相对困难,我们需要采取多药联合的治疗方式。这种联合会带来相关副作用。既有治疗过程中的,也有治疗之后的。
即便采用了多药联合治疗,幽门螺杆菌依旧有不小的概率会治疗失败。反复治疗又会增加药物不良反应。
所以,根除幽门螺杆菌会导致其他疾病的证据尚不充分,主要问题还是治疗相关副作用,以及可能的治疗失败。
4 个关键问题的答案解决了,这也是我们目前对幽门螺杆菌的了解。再罗列一遍:
幽门螺杆菌感染可以导致胃癌,但感染后,终生患胃癌的几率也只有大约 1.8%。
根除幽门螺杆菌可以让胃癌发病风险降低大约 34%。
幽门螺杆菌感染不容易传染给成年人。但存在传染给儿童的风险,有必要的卫生要求。
根除幽门螺杆菌并没有造成确切的身体负面影响。但治疗过程通常会有药物不良反应,还有治疗失败可能。
了解了这些之后,我们再看看各国卫生政策的要求。
美国是胃癌低发区,所以他们的指南(2021 ACG 临床指南)中只是详细要求了那些可能是幽门螺杆菌导致疾病(除了胃癌,幽门螺杆菌还会增加一些其他疾病的发病率)的情况,才有必要去检查治疗幽门螺杆菌。没有对无症状个体出于胃癌担心,而检查治疗幽门螺杆菌的要求。
同样是胃癌低发的欧洲,他们的共识(2021 马斯特里赫特 V 共识)则语焉不详,罗列了幽门螺杆菌与胃癌的相关证据,但之后并没有提出具体实施措施。
而胃癌发病率高的日本(2021 京都共识)则态度积极,直接建议成年人普查普治幽门螺杆菌。


同为胃癌高发国家的中国,比日本又要考虑更多的诊治成本和治疗困难因素,所以我们给出的答案就有点儿中庸之道了。是在美国要求的基础上,再加胃癌高危人群,建议检查治疗幽门螺杆菌。
有意思的是,最新的 2021 第五次幽门螺杆菌诊治共识,在建议检查幽门螺杆菌的部分新添加了一条:「只要证实存在感染就建议治疗」。这体现了对幽门螺杆菌诊治态度越来越激进的现状。但其实可操作性不算好。毕竟大众更关注的还是「我要不要去诊治」的问题,证实存在感染这事儿是需要主动去做的。
那我们再梳理下现在的逻辑线路。算了,用图说明问题吧。
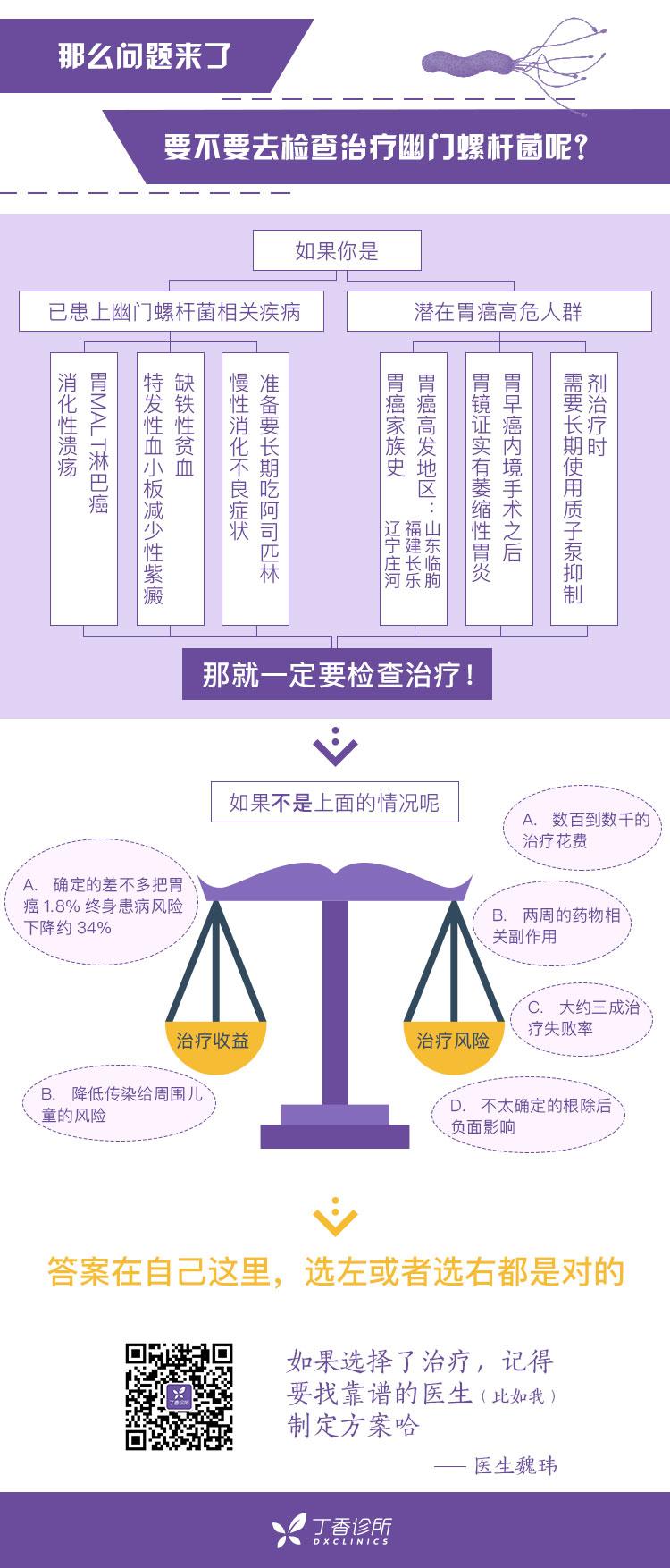

如果你不属于那些强烈建议去诊疗的人群,那么不管如何去选择天平两端,都是对的。
如果选择了不去检查治疗或者治疗没有成功,40 岁之后要记得做胃癌筛查尽量避免胃癌的风险,肯定也不是必然得胃癌啦。也不用担心自己的感染会影响到爱人、朋友、同事,当然宝宝还是要重点照顾的。
如果选择了去治疗,要记得找靠谱的医生指定治疗计划。幽门螺杆菌治疗要求很苛刻,要照顾到每一个细节尽量提升成功率。
幽门螺杆菌确有危害,也并非洪水猛兽。层出不穷的研究进展、对幽门螺杆菌分型价值的探索、国家卫生政策的考虑、中外幽门螺杆菌致病的差异……还有很多因素都可能在未来改变我们的诊治幽门螺杆菌的推荐。目前还是以平常心去对待,检查治疗都依嘱而行,相信医生能给的都是现阶段最合适的。这份平常心对我们的胃肠道舒适同样有意义。
好了,成年人要不要去诊断治疗幽门螺杆菌,都在这里了。肯定还有人关系孩子应该怎么办?在这里啦。
下面是长长的参考文献,万一你有兴趣,可以逐一查询啦。再万一有打赏的打算,翻过长长的参考文献,就可以了……
1. Eslick G D, Lim L L Y, Byles J E, et al. Association of Helicobacter pylori infection with gastric carcinoma: a meta-analysis[J]. The American journal of gastroenterology, 1999, 94(9): 2373-2379.
2. Eurogast Study Group. An international association between Helicobacter pylori infection and gastric cancer[J]. The Lancet, 1993, 341(8857): 1359-1363.
3. Sheila E Crowe, MD, FRCPC, FACP, FACG, AGAF. 幽门螺杆菌感染和胃肠道恶性肿瘤的关系. UpToDate 临床顾问. https://www.uptodate.com/contents/zh-Hans/association-between-helicobacter-pylori-infection-and-gastrointestinal-malignancy(Accessed on May 03, 2021).
4. De Martel C, Ferlay J, Franceschi S, et al. Global burden of cancers attributable to infections in 2008: a review and synthetic analysis[J]. The lancet oncology, 2021, 13(6): 607-615.
5. Lee Y C, Chiang T H, Chou C K, et al. Association between Helicobacter pylori eradication and gastric cancer incidence: a systematic review and meta-analysis[J]. Gastroenterology, 2021, 150(5): 1113-1124. e5.
6. Nagy P, Johansson S, Molloy-Bland M. Systematic review of time trends in the prevalence of Helicobacter pylori infection in China and the USA[J]. Gut pathogens, 2021, 8(1): 8.
7. Chen W, Zheng R, Baade P D, et al. Cancer statistics in China, 2021[J]. CA: a cancer journal for clinicians, 2021, 66(2): 115-132.
8. Rowland M, Daly L, Vaughan M, et al. Age-specific incidence of Helicobacter pylori[J]. Gastroenterology, 2006, 130(1): 65-72.
9. Kignel S, Almeida Pina F, André E A, et al. Occurrence of Helicobacter pylori in dental plaque and saliva of dyspeptic patients[J]. Oral diseases, 2005, 11(1): 17-21.
10. Jones N L, Koletzko S, Goodman K, et al. Joint Espghan/naspghan Guidelines for the Management of Helicobacter pylori in Children and Adolescents (update 2021)[J]. Journal of Pediatric Gastroenterology and Nutrition, 2021, 64(6): 991-1003.
11. Chey W D, Leontiadis G I, Howden C W, et al. ACG clinical guideline: treatment of Helicobacter pylori infection[J]. The American journal of gastroenterology, 2021, 112(2): 212-239.
12. Malfertheiner P, Megraud F, O'morain C A, et al. Management of Helicobacter pylori infection—the Maastricht V/Florence consensus report[J]. Gut, 2021: gutjnl-2021-312288.
13. 刘文忠, 谢勇, 陆红, 等. 第五次全国幽门螺杆菌感染处理共识报告[J]. 胃肠病学, 2021, 22(6): 346-360.
14.Sugano K, Tack J, Kuipers E J, et al. Kyoto global consensus report on Helicobacter pylori gastritis[J]. Gut, 2021, 64(9): 1353-1367.
[幽门螺杆菌,到底要不要杀死你?] 相关文章推荐:
- 最新经典文章
- 热门经典文章
- 热门文章标签
全站搜索